Ung thư tuyến tiền liệt rất hay gặp, thường xuất hiện ở nam giới trên 50 tuổi và tần suất mắc bệnh tăng lên với tuổi già. Đặc điểm của ung thư tuyến tiền liệt là chịu ảnh hưởng của nội tiết tố và phần lớn diễn biến tiềm tàng. Bệnh cảnh lâm sàng rất đa dạng và khả năng di căn khó dự đoán. Vì vậy cần phát hiện bệnh khi còn ở giai đoạn khu trú. Trong chẩn đoán bệnh khi thăm khám trực tràng nên kết hợp với siêu âm, định lượng kháng nguyên đặc hiệu của tuyến tiền liệt và sinh thiết u.
DỊCH TỄ HỌC
Ung thư tuyến tiền liệt ít gặp trước tuổi 50 và có đỉnh cao nhất ở tuổi 80. Sự phân bố của bệnh trên thế giới rất khác nhau. Nhìn chung ung thư tuyến tiền liệt đứng hàng thứ năm trong các loại ung thư ở nam giới. Những bệnh này đứng hàng thứ hai ở các nước Âu, Mỹ. Đồng thời đứng hàng thứ nhất trong các bệnh ung thư tiết niệu ở nam giới. Tỉ lệ tử vong cũng rất cao đứng hàng thứ hai, chỉ sau ung thư phổi. Ở các nước châu Á, tỉ lệ này thấp hơn. Tuy nhiên trên thế giới thể ung thư tiềm tàng của tuyến tiền liệt chiếm tỉ lệ khá cao. Theo Franks (1954), các cuộc giải phẫu tử thi cho thấy tỉ lệ ung thư tuyến tiềm tàng là 30% ở tuổi 50 và tăng lên 75% ở tuổi 75 trở lên.
Nguyên nhân của ung thư tuyến tiền liệt chưa rõ. Tuy nhiên, các tác nhân sau đây được nêu lên:
Sự phân bố bệnh khác nhau trên thế giới và sự xuất hiện với tần số cao trong một số gia đình cho phép nghĩ đến yếu tố di truyền.
- Ưng thư tuyến tiền liệt chịu ảnh hưởng của androgen, và những người bị hoạn từ lúc còn bé không bào giờ bị bệnh, cắt bỏ nguồn gốc androgen cũng là phương pháp hữu hiện điều trị bệnh. Tuy u phì đại lành tính tuyến tiền liệt cũng chịu ảnh hưởng của androgen nhưng không thấy mối liên quan giữa hai bệnh.
- Chế độ ăn uông và ảnh hưởng của môi trường có tác động đến sự xuất hiện của ung thư tuyến tiền liệt.
- Sau cùng vai trò của vi khuẩn, virus và yếu tố miễn dịch cũng được nêu lên, nhưng cần phải được chứng minh thêm.
GIẢI PHẪU BỆNH LÝ
Tuyệt đại đa số các ung thư tuyến tiền liệt là ung thư biểu mô tuyến, xuất phát từ các túi nang, ở những vùng mô bị xơ teo lão hoá. Gần đây, nhiều tác giả lại phát hiện nhiều điểm tân sinh trong mô tuyến tiền liệt (prostatic intraepithdlial neoplasia) và được coi như tiền ung thư.
Ung thư có thể xuất phát từ nhiều điểm, nhưng phần lớn từ vùng ngoại vi. Để đánh giá độ ác tính, người ta chia làm 5 độ (gléason), từ rất biệt hoá đến không biệt hoá. Lấy hai cấu trúc đại diện, cho điểm từ 1 đến 5 và cộng lại.
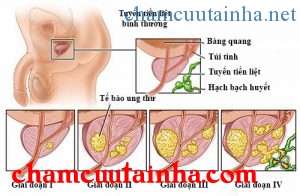
Để đánh giá giai đoạn xâm lấn của ung thư. Tổ chức Y tế Thế giới đã đề xuất phân loại theo T,N,M tương đương với phân loại của Whilmore – Jewett và Au A.
- A (Tl) được phát hiện tình cờ trong phẫu thuật u phì đại tuyến tiền liệt.
- Al (Tla) u biệt hoá, chiếm 5% của tuyến tiền liệt được cắt bỏ sau phẫu thuật.
- A2 (Tib) u biệt hoá vừa, chiếm trên 5% của tuyến tiền liệt.
(Tlc) thăm trực tràng không phát hiện u, nhưng PSA trên 4mg/ml và có vùng nghi ngờ khi làm siêu âm.
- B (T2) u còn nằm trong bao.
- Bl (T2a, T2b) nhân ung thư dưới 1,5 cm khu trú ở một thuỳ.
- B2 (T2c) nhân ung thư trên l,5cm khu trú ở một thuỳ.
- Cu xâm lấn ngoài bao.
Cl (T3) u xâm lấn vào túi tinh, trọng lượng dưới 70g
C2 (T4) u xâm lấn cổ bàng quang, trọng lượng trên 70g
- Dl u di căn (N+) vào các hạch.
- D2 (M+) u di căn xa (xương, tạng)
Ung thư xâm lấn tại chỗ vào túi tinh, đáy bàng quang và các lỗ niệu quản, gây ứ nước thận. Sự xâm lấn vào trực tràng ít gặp vì bị cân Denonvilliers cản.
Ung thư di căn trong vùng vào các hạch bạch huyết (hạ vị trước xương cùng hạch lỗ bịt rồi đến hạch bẹn, chậu, cạnh động mạch chủ). Ung thư di căn xa theo đường máu vào xương (cột sống lưng, đầu trên xương đùi, chậu hông, cột sống ngực, xương sườn, xương ức, xương sọ và xương cánh tay).
Ngoài ung thư biểu mô được mô tả trên đây, còn có thể gặp ung thư biểu mô chuyển tiếp.
Hiếm gặp hơn là ung thư nhú xuất phát từ các vết tích ống Muller và ung thư biểu mô tuyến nhầy.
Loại sarcom cũng ít gặp, ở trẻ em thường là sarcom cơ vân, ở người lớn là sarcom cơ trơn.
CHẨN ĐOÁN XÁC ĐỊNH
Các triệu chứng
Các triệu chứng tiết niệu ít gặp ở giai đoạn đẩu và không đặc hiệu
- Đái khó, đái nhiều lần, đái vội, có khi bí đái.
- Đái ra máu.
- Xuất tinh ra máu.
- Cơn đau quặn thận do u chèn lỗ niệu quản.
Các dấu hiệu của sự lan tỏa của ung thư
- Đau xương vùng chậu hông, đau cột sống, gãy xương bệnh lý.
- Phù nề chi dưới do hạch vùng chậu chèn ép.
- Triệu chứng bán tắc ruột do chèn ép vùng trực tràng.
- Đau dây thần kinh tọa, do chèn ép ở cột sống.
- Suy sụp toàn thân.
Tuy nhiên, ngày càng có nhiều trường hợp được phát hiện sớm và bất ngờ
- Thăm trực tràng phát hiện một nhân nhỏ rắn chắc.
- Siêu âm tuyến tiền liệt phát hiện có vùng giảm âm.
- Khi chụp niệu đồ tiêm tĩnh mạch có dấu hiệu chèn ép lỗ niệu quản.
- Xét nghiệm tổ chức học và mảnh cắt nội soi có dấu hiệu ung thư.
- Định lượng PSA (protate specific antigen) cao hơn bình thường. Xét nghiệm này được thực hiện những năm gần đây càng ngày càng nhiều.
Khám lâm sàng
- Thăm khám trực tràng
Là động tác cơ bản để chẩn đoán đánh giá sự xâm lấn tại chỗ của ung thư. Phương pháp thăm khám rất quan trọng: bệnh nhân nằm ngửa, hai chân hơi gấp, bàng quang không còn nước tiểu, đưa ngón tay trỏ nhẹ nhàng vào trực tràng, kết hợp tay kia thăm khám vùng hạ vị. Dấu hiệu nổi bật là một nhân rắn trên nền một tuyến tiền liệt rắn chắc thành một khối, cứng như đá, gồ ghề, ranh giới không rõ rệt, ranh giới không còn, túi tinh bị xâm lấn.
- Thăm khám để phát hiện di căn vào các tạng (phổi, gan)
Sinh thiết
Sinh thiết là điểm mấu chổt của chẩn đoán xác định, thường được làm kết hợp mỗi khi có dấu hiệu bất thường khi thăm khám trực tràng, khi PSA cao trên 10 mg/ml huyết thanh và trong một số trường hợp có nghi vấn khi siêu âm.
Kỹ thuật thông thường là dùng kim Vim Silverman để sinh thiết qua trực tràng hay qua tầng sinh môn. Một số tác giả dùng kim nhỏ Franzen chọc hút tế bào qua trực tràng và nhuộm bệnh phẩm theo phương pháp Papanicolaou. Hiện nay phương pháp đáng tin cậy nhất là dùng kim nhỏ lắp vào dụng cụ sinh thiêt tự động Biopty dưới hướng dẫn của siêu âm.
Tuy nhiên, kết quả dương tính mới có giá trị; khi kết quả âm tính, chưa thể loại trừ ung thư và cần tiếp tục theo dõi thêm.
Các xét nghiệm bổ sung
- Các chất đánh dấu sinh hoá tuyến tiền liệt
Ngoài phosphatase acid (PAP), được biết từ lâu, sự khám phá kháng nguyên đặc hiệu tuyến tiền liệt (PSA) là một sự tiến bộ lớn trong chẩn đoán ung thư tuyến tiền liệt. Khi PAP vượt ngưỡng trung bình (3,2 ng/ml), có nguy cơ ung thư vượt khỏi bao Tuyến tiền liệt hoặc do di căn xa.
PSA là một glycoprotein có trọng lượng phân bổ 33000 dalton được các tế bào biểu mô tuyến tiền liệt tiết ra để làm loãng tinh dịch. Một phần rất nhỏ của PSA được thoát ra khỏi tế bào và máu. Nồng độ bình thường của PSA trong huyết tương từ 2,5 ng/ml đến 4 ng/ml tuỳ theo phương pháp định lượng (miễn dịch enzym hay miễn dịch phóng xạ).
PSA đặc hiệu cho mô tuyến tiền liệt, và có xu hướng tăng lên trong các trường hợp bệnh lý (u phì đại Tuyến tiền liệt, viêm Tuyến tiền liệt, ung thư Tuyến tiền liệt, cắt nội soi Tuyến tiền liệt).
Tuy nhiên, ung thư Tuyến tiền liệt làm tăng PSA gấp 10 lần so với Tuyến tiền liệt bình thường. Đe tăng độ chính xác của PSA trong chẩn đoán ung thư Tuyến tiền liệt, cần điều chỉnh PSA với độ tuổi, với khối lượng của Tuyến tiền liệt (PSA density) với quá trình diễn biến theo thời gian.
(PSA velocity). Hiện nay người ta còn nghiên cứu tỉ lệ thành phần PSA tự do với thành phần PSA phức hợp.
PSA còn được sử dụng để theo dõi sự tiến triển của ung thư Tuyến tiền liệt trong các giai đoạn xâm lấn và đặc hiệu sau điều trị ngoại khoa, tia xạ hay nội tiếp.
Nhìn chung, ở ngưỡng 4ng/ml, độ nhạy của PSA là 35%, độ đặc hiệu là 65%. đối với ung thư Tuyến tiền liệt, ở ngưỡng cao hơn 4ng/ml, giá trị tiên đoán dương tính là 50%, và ở ngưỡng cao hơn lOng/ml, giá trị tiên đoán dương tính là 75% đối với ung thư Tuyến tiền liệt.
Siêu âm
Siêu âm đặc hiệu có đầu dò trong trực trạng giúp cho việc chẩn đoán và đánh giá sự xâm lấn tại chỗ của ung thư tuyến tiền liệt, đồng thời hướng dẫn kim làm sinh thiết.
Hình ảnh đặc hiệu của ung thư là một hay nhiều vùng giảm âm, ngay ở giai đoạn chưa sờ nắn thấy được nhân ung thư qua thăm khám trực tràng. Siêu âm còn phát hiện những dấu hiệu phát triển mất cân đối của Tuyến tiền liệt, hình ảnh nhô lên của bao tuyến, khi ung thư còn ở giai đoạn khu trú. Siêu âm cũng giúp cho việc chẩn đoán các thể lan toả của ung thư phá vỡ bao tuyến và xâm lấn túi tinh, hoặc chèn ép niệu quản gây thận ứ nước.
Tuy nhiên, có 20-30% hình ảnh ung thư đồng âm hay tăng âm. Ngược lại có tổn thương tạo hình ảnh giảm âm như nang, viêm tuyến tiền liệt.
Sinh thiết hướng dẫn cảu siêu âm được tiến hành theo các vị trí giảm âm hay đồng loạt ở nhiều vị trí của từng thuỳ.
Nhìn chung, siêu âm có độ chính xác là 64% độ đặc hiệu là 78-99% độ nhạy là 59-87%
Chụp X quang
Là một phương pháp chụp hình ảnh kinh điển, chụp X quang cho phép phát hiện các dấu hiệu xâm lấn của ung thư trên toàn bộ hệ thống, nhưng thường ở giai đoạn muộn. Vì vậy, cần sử dụng các phương pháp chụp hình nhạy hơn. Trong các phim không chuẩn bị, có thể thấy các hình ảnh đậm đặc hay phá huỷ xương. Khi chụp niệu để tiêm tĩnh mạch, các hình ảnh thường gặp trong ung thư là:
- Giãn niệu quản và bể đài thận một bên hay hai bên, thường không đối xứng.
- Hình ảnh của tuyến tiền liệt không đều, gồ ghề.
- Hình ảnh niệu đạo cứng, không đều, chít hẹp hay lệch sang một bên.
- Nước tiểu tồn đọng đánh giá mức độ chít hẹp ở cổ bàng quang hay niệu đạo.
Chụp cắt lớp tỉ trọng và chụp cộng hưởng từ hạt nhân
Chỉ được sử dụng để phát hiện ung thư lan ra ngoài bao tuyến, vào túi tinh và các hạch bị xâm lấn to hơn lcm.
- Chụp nhấp nháy hệ thõng xương với các phân tử phosphat được đánh dấu với technetium Các vị trí thường bị di căn là cột sống thắt lưng, vùng khung chậu hông, đầu trên xương đùi, xương sườn, xương ức, xương sọ, xương cánh tay.
- Nạo vét hạch vùng chậu bằng phẫu thuật hay bằng nội soi là biện pháp chẩn đoán cần thiết trước khi tiến hành phẫu thuật cắt bỏ triệt để tuyến tiền liệt.
CHẨN ĐOÁN PHÂN BIỆT
- Các bệnh lý ở tuyến tiền liệt
U phù đại tuyến tiền liệt có sỏi.
Viêm tuyến tiền liệt do vi khuẩn, do lao hoặc viêm không đặc hiệu.
- Các bệnh lý ở xương.
Bệnh Paget.
Gãy xương, chèn ép xương cột sống
TIẾN TRIỂN CỦA UNG THƯ TUYẾN TIỀN LIỆT
Sự tiến triển của ung thư Tuyến tiền liệt thường trải qua 3 giai đoạn:
Giai đoạn phát sinh trong ung thư Tuyến tiền liệt, tiềm tàng.
- Giai đoạn tiền lâm sàng với sự hình thành nhân ung thư chủ yếu ở vùng
ngoại vi, được phát hiện ngày càng nhiều nhờ siêu âm, các phương tiện chụp hĩnh ảnh định lượng PSA và sinh thiêt.
- Giai đoạn lâm sàng, với các biểu hiện lâm sàng rõ nét. Nhưng khả năng di căn rất lớn theo đường bạch huyết và đường tĩnh mạch.
Người ta gọi ung thư khu trú. Lúc bệnh ở giai đoạn tiền lâm sàng và một số ít (30%) ở giai đoạn lâm sàng.
Vì ung thư Tuyến tiền liệt tiến triển chậm, khả năng di căn lớn, đồng thời mức độ ác tính rất khác nhau, nên khó đánh giá tiên lượng.
Tuy nhiên có thể nêu lên những nhận định sau:
- Độ xâm lấn và mức độ ác tính cao (thang điểm Gleason trên bảy) thường có tiên lượng xấu.
- Các yếu tố tiên lượng xấu khác là: khổi u lớn trên 5cm, định lượng PSA cao trên 50ng/ml, PAP cao kèm theo các triệu chứng đau xương, chèn ép cổ bàng quang và niệu quản, tình trạng toàn thân kém, không còn đáp ứng với điều trị nội tiết tố.
Theo Stamey một người trên 50 tuổi, có khả năng nguy cơ 40% ung thư Tuyến tiền liệt về tổ chức ở thể tiềm tàng, trong đó có 8% ung thư có biểu hiện lâm sàng và nguy cơ tử vong do ung thư Tuyến tiền liệt là 3%.
ĐIỀU TRỊ
Mặc dù các triệu chứng lâm sàng của ung thư Tuyến tiền liệt xuất hiện chậm, những tiến bộ trong phát hiện về chẩn đoán (PSA siêu âm và sinh thiết) cho phép chẩn đoán ung thư trong giai đoạn khu trú để điều trị có kết quả. Hiện nay chưa có biện pháp hữu hiệu nào để điều trị ung thư tuyến tiền liệt khi đã có di căn.
Giai đoạn ung thư khu trú
Các phương pháp
- Cắt bỏ toàn bộ tuyến tiền liệt cùng vỏi túi tinh và bóng tinh. Young (1964) đã đề xướng phương pháp này. Năm 1982. Walsh và Donker đã cải tiến phương pháp này bằng cách mổ sau xương mu, cầm máu kỹ tĩnh mạch sâu lưng dương vật và tránh làm tổn thương các cuông thần kinh mạch máu dẫn đến vật hang. Trước khi tiến hành phẫu thuật cắt bỏ tuyến tiền liệt, cần nạo vét các hạch chậu và xét nghiệm tổ chức học tức thì. Tuy nhiên, đây là một phẫu thuật triệt để, nhưng phức tạp, tỉ lệ tử vong là 1%, tỉ lệ đái rỉ sau mổ là 5%, tỉ lệ bất lực là 40-50%.
Phẫu thuật cắt bỏ toàn bộ tuyến tiền liệt cũng có thể được tiến hành qua đường tầng sinh môn. Nhìn chung phẫu thuật này chỉ dành cho những bệnh nhân dưới 60-65 tuổi.
- Điều trị quang tuyến có khả năng điều trị triệt để, tuy thời gian sống khỏi bệnh sau 3 năm và 10 năm thấp hơn điều trị cắt bỏ bằng phẫu thuật. Điều trị quang tuyến từ bên ngoài với tổng liều diệt u là 6000 – 7000 rads, với liều 200 rads mỗi ngày, trong 5 đến 6 tuần. Đây là phương pháp điều trị quang tuyến thông dụng nhất. Các biến chứng bao gồm viêm bàng quang, viêm trực tràng, phù chi dưới, ỉa chảy, bất lực.
Điều trị quang tuyến khác là cắm kim 1251 phóng xạ vào ngay tuyến tiền liệt. Nhờ vậy các tác dụng phụ được giảm bớt. Trong một số trường hợp, kết hợp hai phương pháp trên: cắm vùng phóng xạ 198 AU với liều 3000-3500 rads kết hợp với điều trị quang tuyến từ bên ngoài (6000-7000 rads).
Trong mọi trường hợp, kiểm tra hiệu quả điều trị bằng định lượng PSA huyết thanh. Trong trường hợp có ung thư xâm lấn ở rìa tuyến tiền liệt, nên kết hợp điều trị với quang tuyến hay điều trị bằng hormon.
Chỉ định
Cắt bỏ triệt để tuyến tiền liệt được sử dụng cho các bệnh nhân tương đối còn trẻ, khoẻ mạnh, kỳ vọng sống trên 10 năm, lúc ung thư ở các giai đoạn Tl và T2.
Điều trị quang tuyến được áp dụng cho các bệnh nhân cao tuổi hơn, lúc ung thư ở giai đoạn T2 và T3.
Giai đoạn ung thư đã di căn
Lúc ung thư đã di căn, điều trị chỉ là tạm thời. Điều trị bằng hormon dựa trên các công trình của Huggins C.B (1941). Chuyển hoá của các tế bào ung thư tuyến tiền liệt phụ thuộc vào androgen, sau khi được biến thành dihydrotestosteron.
Tinh hoàn sản xuất 90% androgen, dưới dạng testosteron. Phần androgen còn lại xuất phát từ vỏ thượng thận. Hormon LH (Luteinizing Hormon), dưới sự điều khiển của LHRH (LH releasing hormon), chỉ huy sự sản xuất testosteron của tinh hoàn.
Để tránh tác động của androgen đối với các tế bào ung thư tuyến tiền liệt, có thể cắt bỏ tinh hoàn bằng phẫu thuật, cắt bỏ tinh hoàn bằng thuốc, với estrogen steroid, ức chế các thụ thể của androgen với các loại kháng androgen.
Các phưong pháp và thuốc được sử dụng
- Cắt bỏ tinh hoàn 2 bên cũng có thể thực hiện bằng cách cắt bỏ mô của tinh hoàn dưới bao.
- Các estrogen được sử dụng dưới dạng diethylstil-boestrol, một loại estrogen tổng hợp, có tác dụng ức chế sản xuất LH của tuyến yên, do đó hạn chế sự tiết testosteron. Estrogen cũng ức chế men 5 alpha-reductese ở ngay khu vực tuyến tiền liệt. Người ta cũng dùng diphosphat diethylstilboestrol (ST52) và chlolrotrianisen (TACE). Liều dùng duy trì là 1-2 mg/ngày. Nguy cơ của loại thuốc này là gây biến chứng về tim mạch.
- Sau khi Shally phát hiện cấu trúc của LHRH, người ta tìm ra được những chất tương tự LHRH, nhưng mạnh hơn rất nhiều lần. Nếu được sử dụng kéo dài,
LHRH sẽ gây ức chế LH, sau một đợt kích thích LH. Vì vậy nên dùng các chất kháng androgen 15 ngày trước khi dùng các loại thuốc này. Các loại thuốc thường dùng là:
Buserelin, leuprolid, zoladex, dưới dạng tiêm hay viên nhỏ đặt dưới da.
- Các loại kháng androgen bao gồm các thuốc ức chế tổng hợp androgen và các thuốc ức chế tác dụng của androgen.
Các thuốc ức chế tổng hợp androgen, bao gồm aminoglute thimide, ketoconazole và spironnolactone. Bằng cách tác động trên các men phụ thuộc cytochrome P450, ketoconazole ức chế tổng hợp androgen của tinh hoàn và của thượng thận. Tác dụng nhanh và mạnh nhưng lại gây nhiều tác dụng phụ (nôn, độc với gan).
Các thuốc ức chế tác dụng của androgen bao gồm loại kháng androgen steroid (cyproteron acetat) và các loại kháng androgen không steroid (nilutamid và fllutamid). Bằng cách tranh giành các thụ thể của dihydrotestoteron, các thuốc này ít gây tác dụng phụ hơn.
Chỉ định
Lúc ung thư ở giai đoạn T3, không sử dụng phẫu thuật, mà điều trị bằng hormon hay quang tuyến.
Khi ung thư ở giai đoạn T4, cắt tinh hoàn hai bên kết hợp với các loại kháng androgen (ílutamid) là biệt pháp thông dụng nhất.
Giai đoạn thoát ly của ung thư tuyến tiền liệt
Lúc này không còn có sự đáp ứng với điều trị hormon nữa. Nên sử dụng các loại estrogen liều cao, hoặc còn loại kháng androgen mạnh như ketoconazol. Biện pháp cuổi cùng là sử dụng các hoá chất như cyclo-phosphamid, 5 Auoroucil, estramustin phosphat và thuốc mới nhất được sử dụng suramin.
Điều trị các biến chứng do ung thư gây nên
Bí đái – vô niệu
Cắt nội soi u tuyến tiền liệt để bệnh nhân đi tiểu theo đường tự nhiên. Khi tắc niệu quản, dẫn lưu thận qua da hay đặt ống thông chữ J lên niệu quản.
- Chống đau xương do di căn
Sử dụng các thuốc chống đau, hoặc điều trị quang tuyến (2000-3000 rads). Gần đây strontim 89 được đem sử dụng có hiệu quả.
KẾT LUẬN
Ung thư tuyến tiền liệt, đặc biệt thể tiềm tàng, khá phổ biến đã có xu hướng tăng cùng với tuổi thọ. Việc điều trị chỉ có hiệu quả lúc ung thư còn khu trú ở tuyến tiền liệt.
Các phương tiện thăm khám và xét nghiệm, đặc biệt định lượng PSA huyết thanh, cho phép chẩn đoán sớm ung thư tuyến tiền liệt. Chiến thuật điều trị phải được cân nhắc thận trọng vì các phương tiện chẩn đoán và điều trị chưa thật hoàn hảo, trong khi tiến triển của ung thư tuyến tiền liệt thường chậm và diễn biến khác nhau đối với từng bệnh nhân…



