I. Định nghĩa – nguy cơ
– Thai bám ở sẹo mổ lấy thai là một dạng thai ngoài tử cung do thai làm tổ trong vết sẹo mổ trên cơ tử cung. Đây là dạng bệnh lý hiếm gặp nhất của TNTC. Tuy nhiên với tỷ lệ mổ lấy thai ngày càng có khuynh hướng gia tăng nên tỷ lệ thai bám ở vết mổ cũ cũng gia tăng.
– Có hai dạng thai bám ở vết mổ cũ:
+ Dạng 1: thai làm tổ ở sẹo mổ cũ và phát triển chủ yếu trong buồng tử cung.
+ Dạng 2: là thai cấy sâu vào trong lớp cơ và phần mô sợi của tử cung ở vị trí sẹo mổ lấy thai cũ.
– Nguy cơ
+ Đối với dạng thai bám một phần ở sẹo mổ, thai phát triển chủ yếu trong buồng TC có thể vẫn tiến triển đến tam cá nguyệt thứ hai và ba, phần nhau bám có thể kéo lên khi thành lập đoạn dưới TC, bám thấp hoặc diễn tiến thành nhau cài răng lược.
+ Đối với dạng thai cấy hoàn toàn trong lớp cơ và sẹo mổ nếu thai phát triển đến tam cá nguyệt thứ hai và thứ ba có nhiều nguy cơ bao gồm vỡ tử cung, xuất huyết ồ ạt, xâm lấn bánh nhau vào bàng quang, nguy cơ cắt tử cung cao, tăng tử suất.
II. Chẩn đoán
Phát hiện sớm thai bám ở VMC giúp điều trị bảo tồn khả năng sinh sản.
1. Lâm sàng
Tam chứng cổ điển (khoảng 1/3 bệnh nhân không có triệu chứng)
+ Trễ kinh.
+ Ra huyết âm đạo bất thường.
+ Đau bụng lâm râm.
2. Cận lâm sàng
• Siêu âm ngả âm đạo kết hợp với Doppler
– Buồng tử cung trống, kênh CTC trống không có thành phần của túi thai.
– Túi thai (+/-) phôi thai (+/-) tim thai nằm ở thành trước đoạn eo tử cung có cơ tử cung phân cách giữa túi thai với bàng quang.
– Có sự phân bố mạch máu quanh túi thai khi kết hợp siêu âm Doppler cho thấy gia tăng mạch máu quanh túi thai.
– Mất hay thiếu lớp cơ bình thường giữa bàng quang và túi thai.
– Thực tế lâm sàng cần yêu cầu bác sĩ siêu âm có kinh nghiệm xác định thêm
+ Tương quan giữa túi thai và đường niêm mạc tử cung.
+ Đo bề dày thành trước tử cung.
• Siêu âm 3D (không thường quy)
– Xác định chi tiết giải phẫu của lớp tế bào nuôi bao quanh túi thai, lớp cơ mỏng giữa túi thai và bàng quang.
– Đánh giá mạch máu xung quanh túi thai.
• MRI (không thường quy) giúp chẩn đoán trong những trường hợp khó.
3. Chẩn đoán phân biệt
– Thai ở đoạn eo – CTC: Các tiêu chuẩn để chẩn đoán lâm sàng (Paalman và McElin)
+ Chảy máu tử cung không kèm đau co thắt sau một giai đoạn mất kinh.
+ CTC mềm, to bằng hoặc lớn hơn đáy tử cung.
+ Tất cả thành phần của thai được giới hạn hoàn toàn ở kênh CTC và bám chắc vào kênh CTC.
+ Lỗ trong CTC đóng, lỗ ngoài CTC mở một phần.
– Sẩy thai đang tiến triển.
– U nguyên bào nuôi (hiếm).
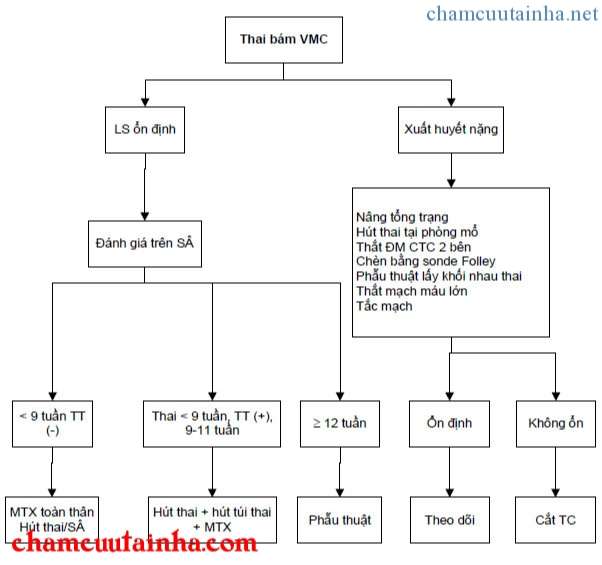
III. Điều trị
– Quan điểm điều trị phụ thuộc vào
+ Tuổi thai, kích thước túi thai.
+ Nguyện vọng còn sinh sản của BN.
+ Tình trạng huyết động học.
– Mục đích điều trị
+ Lấy khối thai trước khi vỡ.
+ Bảo tồn khả năng sinh sản.
– Chọn lựa các phương thức điều trị có thể được phân thành 5 loại
+ Hủy thai trong túi ối.
+ Lấy khối nhau thai.
+ Chèn (Tamponade).
+ Hóa trị toàn thân.
+ Tắc mạch máu nuôi.
Điều cần lưu ý là việc điều trị thường phối hợp nhiều phương thức và được cân nhắc trên từng người bệnh.
1. Hủy thai trong túi ối
– Hủy thai trong túi ối đối với các thai đã có hoạt động tim thai. Thủ thuật hủy thai ± hút túi thai được thực hiện tại phòng mổ dưới thực hiện dưới sự hướng dẫn của siêu âm.
– Đường thực hiện:
+ Qua CTC, âm đạo.
+ Qua thành bụng.
– Yêu cầu kỹ thuật
+ Kim 20-22 G, có thể sử dụng kim 16-17 G (có thể hút phôi và ối trước khi bơm thuốc).
+ Túi ối phải được giữ nguyên vẹn.
+ Tránh chảy máu ở vùng kênh CTC.
+ Phối hợp với bác sĩ có kinh nghiệm khoa Hiếm muộn.
2. Lấy khối nhau thai
Hai phương thức cổ điển là nong nạo và phẫu thuật.
• Nong và nạo
– Dưới sự hướng dẫn của siêu âm bởi thầy thuốc có kinh nghiệm.
– Nong và nạo có nguy cơ xuất huyết cao.
– Có thể tiến hành hút lấy khối nhau thai khi P-hCG giảm nhiều (còn 10-30% so với ban đầu).
– Nạo thường kết hợp với những phương thức cơ học khác (thắt động mạch tử cung trước, chèn bóng sau nạo) để giảm nguy cơ xuất huyết.
– Luôn cảnh giác nạo trong những trường hợp này có thể đưa đến nguy cơ cắt tử cung.
• Phẫu thuật
– Mục đích phẫu thuật
+ Lấy khối nhau thai, bảo tồn tử cung.
+ Cắt tử cung.
– Phẫu thuật lấy khối nhau thai trong trường hợp
+ Không đáp ứng điều trị nội.
+ Khối nhau thai xâm lấn nhiều.
– Lợi ích của phương pháp này là lấy hết mô nhau thai đồng thời sửa chữa khiếm khuyết của sẹo mổ cũ ngăn ngừa tái phát.
– Bất lợi của phương pháp này là đường mổ dài, thời gian hậu phẫu dài và có thể tăng nguy cơ nhau tiền đạo và nhau cài răng lược.
– Cắt tử cung ngay từ đầu cũng có thể đặt ra trong các trường hợp
+ Xuất huyết không cầm được.
+ Thai ở tam cá nguyệt II hoặc III.
+ Tránh phải truyền máu hoặc rơi vào tình huống khẩn cấp ở những phụ nữ không có nhu cầu sinh đẻ.
+ Tuổi thai tính trên siêu âm trong khoảng 12 tuần.
3. Chèn (tamponade)
– Mục đích: kiểm soát chảy máu rỉ rả sau thủ thuật hút thai.
– Sử dụng sonde Folley 26F đặt nhẹ nhàng qua cổ trong, sau đó bơm căng bong bóng 30ml nước muối sinh lý chèn tại chỗ 12 – 24g tùy chỉ định lâm sàng.
4. Hóa trị toàn thân
– Có thể điều trị đầu tiên hoặc điều trị hỗ trợ.
– Mục đích
+ Giảm sự phân bố mạch máu ở khối thai.
+ Tiêu hủy tế bào nhau.
– Xét nghiệm trước MTX: Huyết đồ, chức năng gan, thận.
– Liều lượng: 1mg/kg cân nặng (tiêm bắp) hoặc 50 mg/m2 da.
– Đánh giá đáp ứng: theo dõi diễn tiến phCG và hình ảnh siêu âm. Có thể dùng liều lập lại sau 1 tuần.
– LƯU Ý
+ MTX có thể hủy tế bào nuôi nhanh tạo thành những vùng mô hoại tử vi khuan phát triển.
+ βhCG có thể giảm trong vài tháng đầu tiên sau điều trị nội đơn độc nhưng thời gian để cơ thể hấp thu khối nhau thai có thể kéo dài nhiều tháng sau khi βhCG < 5mIU/ml có thể gây các biến chứng như rong huyết dây dưa kéo dài, nhiễm trùng, xuất huyết muộn ồ ạt do bong sảy khối nhau thai lâm sàng nên phối hợp điều trị nội với hút thai khi phCG giảm an toàn.
+ Cân nhắc điều trị MTX cho từng trường hợp (βhCG cao, kéo dài) và theo dõi can thận các triệu chứng nhiễm trùng.
5. Tắc mạch máu nuôi
Được dùng để chuẩn bị cho thủ thuật hay phẫu thuật hoặc kết hợp với hóa trị. Các phương pháp được dùng là
+ Thắt động mạch tử cung ngả âm đạo.
+ Thắt động mạch chậu trong (internal iliac).
+ Tắc mạch CTC, TC, hoặc ĐM chậu trong.
IV. Theo dõi sau điều trị
– BN được theo dõi ngoại trú tại Khoa Phụ sau khi xuất viện
+ βhCG/máu 1-2 tuần/ lần đến khi <5mIU/ml.
+ Siêu âm/ 4 tuần đến khi khối nhau thai <10 mm.
– Ngừa thai ≥ 3 tháng nếu có điều trị Methotrexate.
– Tái khám ngay khi có dấu hiệu bất thường (xuất huyết nhiều…).
– Có thể dùng thuốc ngừa thai để vừa ngừa thai vừa điều chỉnh tình trạng rong huyết rỉ rả do tiêu khối nhau thai vùng sẹo mổ.
Tóm tắt sơ đồ điều trị