PGS.TS. Hà Hoàng Kiệm, BV103
1. Đại cương
1.1. Mở đầu
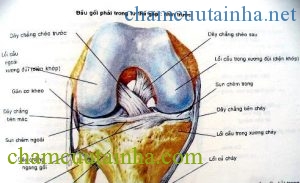
Hình 1. Cấu tạo khớp gối
Khớp được cấu tạo bởi các thành phần:
– Hai đầu xương có sụn tạo thành diện khớp để tiếp khớp với nhau
– Bao khớp gắn vào viền sụn của hai đầu xương bọc kín lấy khớp
– Màng hoạt dịch lót trong bao khớp tiết ra chất hoạt dịch bôi trơn khớp
– Các dây chằng và gân cơ giữ cho hai diện khớp luôn tiếp khớp với nhau và tăng cường cho bao khớp.
Tổn thương cơ bản đầu tiên trong thoái hóa khớp là sụn khớp, sau đó tổn thương xương dưới sụn, rồi tới màng hoạt dịch,dây chằng, các cơ cạnh khớp. Tổn thương kéo dài sẽ đưa đến biến đổi hình thái của toàn bộ ổ khớp và gây mất chức năng của khớp. đây là tổn thương do nhiều nguyên nhân khác nhau gây ra nhưng không do viêm.
1.2. Định nghĩa
Thoái hóa khớp là hậu quả của quá trình cơ học và sinh học làm mất cân bằng giữa tổng hợp và phá hủy sụn và xương dưới sụn, nghiêng về phá hủy. Sự mất cân bằng này có thể bắt đầu bởi nhiều yếu tố: di truyền, phát triển, chuyển hóa và chấn thương nhưng không do viêm. Biểu hiện lâm sàng là đau khớp mạn tính có tính chất cơ học, không có biểu hiện viêm.
Thoái hóa khớp liên quan tới tất cả các mô của khớp động, cuối cùng biểu hiện bởi các thay đổi hình thái, phân tử và chức năng sinh học của các tế bào và chất cơ bản của sụn dẫn đến nhuyễn hóa, bào mỏng, nứt loét và mất sụn khớp, xơ hóa xương dưới sụn, tạo các gai xương ở rìa khớp và hốc xương dưới sụn.
1.3. Dịch tễ học
Thoái hóa khớp gặp ở mọi chủng tộc, dân tộc, mọi điều kiện khí hậu, địa lý, kinh tế. Tần số mắc bệnh tăng lên theo tuổi.
Nam và nữ mắc bệnh ngang nhau, tuy nhiên tỷ lệ thoái hóa khớp gối ở nữ cao hơn nam, nhưng tỷ lệ thoái hóa khớp háng ở nam cao hơn nữ.
2. Nguyên nhân, cơ chế bệnh sinh và phân loại
2.1. Nguyên nhân
Tổn thương cơ bản trong thoái hóa khớp xảy ra ở sụn khớp. Có 2 giả thuyết được đưa ra:
– Thuyết cơ học: Dưới ảnh hưởng của các tác nhân cơ học, các chấn thương gây suy yếu cấu trúc collagen, gây tổn hại các chất proteoglycan trong cấu trúc sụn khớp.
– Thuyết tế bào: Các tế bào sụn bị đè ép do tăng áp lực, giải phóng các enzym tiêu protein, enzym này làm hủy hoại dần dần các chất cơ bản trong mô sụn, là nguyên nhân dẫn tới thoái hóa khớp.
2.2. Cơ chế bệnh sinh
– Vai trò của các cytokines tiêu viêm: interleukin-1β (IL- 1β) và yếu tố hoại tử u (TNFα) là những cytokin tiền viêm chủ yếu gây nên quá trình dị hóa trong thoái hóa khớp. IL-1β là yếu tố chính trong việc phá hủy sụn khớp, kích hoạt các enzym, trong khi đó TNFa gây quá trình viêm.
– Vai trò của nitric oxid (NO): các gốc tự do tham gia quá trình dị hóa sụn. NO được tổng hợp từ L-arginin dưới tác động của men nitric oxid synthase cảm ứng (NOS) các enzym này được tổng hợp nhanh sau khi các tế bào bị kích thích do một cytokin nhất định. Trong thoái hóa khớp, sụn khớp tiết nhiều NO so với sụn bình thường. NO thúc đẩy IL-1β gây thoái hóa khớp chủ yếu bằng cách ức chế tổng hợp các chất căn bản của sợi collagen và tăng hoạt tính của metalloprotease.
– Thay đổi sinh hóa học và cơ học lớp xương dưới sụn: Các proteoglycan trong chất căn bản bị mất dần và các lưới sợi collagen bị thoái hóa làm tổn thương cấu trúc và sự toàn vẹn chức năng của mô sụn, làm tăng bất thường các enzym proteolytic, đặc biệt metalloprofease (MMPs). Bể mặt sụn bị bào mòn dần và xơ hóa, các mảnh vỡ rơi vào dịch khớp và bị các tế bào đại thực bào màng hoạt dịch thực bào do vậy thúc đẩy quá trình viêm.
– Phần xương dưới sụn là cấu trúc đệm đỡ và dinh dưỡng cho mô sụn. Khi mô sụn bị thoái hóa, bào mòn mỏng đi, có chỗ bị nứt có chỗ làm lộ xương dưới sụn gây thoái hóa và hoại tử xương dưới sụn tạo ra các khuyết, các hốc xương. Giai đoạn đầu tăng quá trình tạo xương để bù đắp cho quá trình hủy xương gây ra tình trạng dày đậm xương dưới sụn. Rìa xương, nơi các dây chằng và bao khớp bám bị kích thích tăng tạo xương làm hình thành các gai xương
2.3. Phân loại
Theo nguyên nhân chia ra hai loại thoái hóa khớp: nguyên phát và thứ phát.
2.3.1. Thoái khớp nguyên phát
– Quá trình lão hóa: đây là nguyên nhân chính, xuất hiện muộn, thường ở người trên 60 tuổi, tổn thương nhiều khớp, tiến triển chậm, mức độ không nặng. Ở người trưởng thành các tế bào sụn không có khả năng sinh sản và tái tạo, mặt khác khi người ta già đi, cùng với sự lão hóa của cơ thể, các tế bào sụn cũng dần dần giảm chức năng tổng hợp chất cơ bản tạo nên sợi colagen và mucopolysacarit, làm cho chất lượng sụn kém dần nhất là tính đàn hồi và chịu lực.
– Yếu tố di truyền: những yếu tố như hàm lượng collagen và khả năng tổng hợp proteoglycan của sụn mang tính di truyền. Mới đây người ta đã phát hiện sự đa dạng về hình thể của gen collagen typ 2 trong một gia đình mắc bệnh thoái hóa khớp ở giai đoạn sớm.
– Yếu tố nội tiết và chuyển hóa: Những người mãn kinh, đái tháo đường, loãng xương do nội tiết, bệnh gút, bệnh da xạm nâu có tỉ lệ thoái hóa khớp cao hơn và tuổi trẻ hơn những người không mắc các bệnh này.
2.3.2. Thoái hóa khớp thứ phát
Phần lớn là do các nguyên nhân cơ học. Bệnh phát sinh do những rối loạn làm thay đổi đặc tính của sụn và làm hư hại bề mặt khớp. Bệnh gặp ở mọi lứa tuổi (thường trẻ dưới 40), khu trú ở một vài khớp, thường nặng và tiến triển nhanh.
Các nguyên nhân cơ học là yếu tố quan trọng thúc đẩy nhanh quá trình thoái hóa, thể hiện bằng sự tăng bất thường lực nén trên một đơn vị diện tích của mặt khớp và đĩa đệm, còn được gọi là hiện tượng quá tải, bao gồm:
Các dị dạng bẩm sinh làm thay đổi diện tỳ nén bình thường của khớp và cột sống.
Các biến dạng thứ phát sau chấn thương, u, loạn sản, làm thay đổi mối tương quan, hình thái của khớp và cột sống.
Sự tăng tải trọng do tăng cân quá mức như béo phì, tăng tải trọng do nghề nghiệp…
– Tiền sử chấn thương: gãy xương phạm khớp, vai lệch, đứt dây chằng (khớp vai, khớp gối…), tổn thương sụn chêm hoặc sau cắt sụn chêm, vi chấn thương liên tiếp do nghề nghiệp (khớp bàn tay, khớp vai của các võ sỹ quyền an, khớp khuỷu của công nhân vận hành búa máy, khớp gối của vận động viên bóng rổ hoặc cử tạ, khớp cổ chân của diễn viên múa balê, cột sống của thợ mỏ than, thợ khuân vác…).
– Các dị dạng bẩm sinh và rối loạn phát triển: loạn sản và trật khớp háng bẩm sinh, lồi ổ cối.
– Tiền sử phẫu thuật khớp: cắt sụn chêm…
– Tiền sử bệnh xương: bệnh Paget hoặc hoại tử xương.
– Rối loạn chảy máu: 90% bệnh nhân Hemophilie có tràn máu khớp, gặp ở khớp gối, cổ chân, khuỷu tay. Tràn máu tái phát gây tăng sinh màng hoạt dịch, thúc đẩy sự tiến triển thoái hóa khớp thứ phát.
-Bệnh nội tiết và rối loạn chuyển hóa:
+ Bệnh to đầu chi: tăng hormon GH quá mức làm sụn khớp dày lên, mất tính đàn hồi và khả năng chiụ lực.
+ Bệnh Cushing và sử dụng corticosteroid kéo dài: corticosteroid ức chế chức năng tạo cốt bào gây cường cận giáp thứ phát, kích thích hoạt động của hủy cốt bào và làm tăng quá trình hủy xương dưới sụn.
+ Các tinh thể lắng đọng trong dịch khớp: tinh thể urat (bệnh gút), Calciumpyrophosphte dihydrate (CPPD).
+ Bệnh da xạm nâu hay alcapton niệu: do một enzym bị khiếm khuyết dẫn tới tích tụ sắc tố trong sụn gây thoái hóa tế bào sụn.
+ Bệnh nhiễm sắc tố: có sự lắng đọng sắt trong sụn khớp và màng hoạt dịch
3. Lâm sàng và cận lâm sàng
3.1. Triệu chứng lâm sàng
– Đau khớp: Đau thường liên quan đến vận động nhất là các động tác gây tăng áp lực lên khớp như lên xuống cầu thang, đứng dậy từ tư thế ngồi xổm… Đau âm ỉ, tăng khi vận động, khi thay đổi tư thế, giảm đau về đêm và khi nghỉ ngơi.Đau diễn biến thành từng đợt, dài ngắn tùy trường hợp, hết đợt có thể hết đau, sau đó tái phát đợt khác hoặc có thể đau liên tục tăng dần.
– Hạn chế vận động: Các động tác làm tăng áp lực lên khớp như bước lên hoặc xuống cầu thang, đang ngồi ghế đứng dậy, ngồi xổm, đi bộ lâu làm xuất hiện cơn đau.
– Biến dạng khớp: thường do mọc các gai xương, do lệch trục khớp hoặc thoát vị màng hoạt dịch.
– Các dấu hiệu khác:
+ Tiếng lạo xạo khi vận động khớp.
+ Dấu hiệu “phá rỉ khớp”: là dấu hiệu cứng khớp vào buổi sáng kéo dài không quá 30 phút.
+ Có thể sờ thấy các “chồi xương” ở quanh khớp.
+ Tràn dịch khớp: đôi khi gặp, do phản ứng viêm thứ phát của màng hoạt dịch.
+ Thường không có biểu hiện toàn thân.
3.2. Chẩn đoán hình ảnh
3.2.1. X-quang qui ước
Có 3 dấu hiệu cơ bản:
– Đặc xương dưới sụn: gặp ở phần đầu xương, trong phần xương đặc thấy một số hốc nhỏ sáng hơn. Đây là dấu hiệu xuất hiện sớm nhất.
– Hẹp khe khớp: khe khớp hẹp không đồng đều, bờ không đều.
– Mọc gai xương: Hình ảnh tân tạo xương thấy ở phần rìa tiếp giáp giữa xương và sụn, vị trí bám vào xương của bao khớp và các dây chằng hình thành các chồi xương. Gai xương có hình thô và đậm đặc. Có thể có một số mảnh rơi ra nằm trong ổ khớp hay phần mềm quanh khớp.
Tiêu chuẩn chẩn đoán thoái hóa khớp trên X- quang của Kellgren và Lawrence.
Giai đoạn 1: gai xương nhỏ hoặc nghi ngờ có gai xương.
Giai đoạn 2: mọc gai xương rõ.
Giai đoạn 3: hẹp khe khớp vừa.
Giai đoạn 4: hẹp khe khớp nhiều kèm xơ xương dưới sụn.
3.2.2. Chụp cộng hưởng từ (MRI)
Phương pháp này có thể quan sát được hình ảnh khớp một cách đầy đủ trong không gian 3 chiều, phát hiện các tổn thương sụn khớp, dây chằng, màng hoạt dịch.
– Cộng hưởng từ đánh giá màng hoạt dịch
Trong các trường hợp thoái hóa khớp điển hình, quan sát trên các lớp chuỗi T1, có thể nhận biết được tình trạng bệnh lý của màng hoạt dịch, màng hoạt dịch viêm sẽ được đánh giá theo những độ sau:
+ Độ 0: màng hoạt dịch không dày.
+ Độ 1: màng hoạt dịch dày dưới 2mm.
+ Độ 2: độ dày từ 2-4mm.
– Cộng hưởng từ đánh giá thương tổn sụn.
Thông thường nhất, các thương tổn sụn luôn là các thương tổn về cấu trúc (độ 1) và về hình thái (độ 2-4).
+ Độ 1: có bất thường về cấu trúc trong sụn, những bất thường xuất hiện dưới dạng xơ sợi hoặc phù trong khi phần khoang trên bề mặt không có sự biến dạng nào.
+ Độ 2: có nét không đều của bề mặt khoang trên hoặc qua sự sụt giảm dưới 50% độ cao sụn.
+ Độ 3: có sự bất thường về độ cao của toàn bộ sụn, độ dày trên 4mm và/hoặc mất trên 50%.
+ Độ 4: tương ứng với tình trạng sụn bị phá hủy hoàn toàn, lộ phần xương dưới sụn, đôi khi kèm theo vết phù xương tua vách.
– Đánh giá thương tổn xương dưới sụn:
Những vết phù xương được thể hiện trên ảnh T2, nguyên nhân gây nên những vết nứt, loét của xương dưới sụn.
Về mặt lý thuyết, các kết quả đối chiếu giữa cộng hưởng từ (MRI) với nội soi khớp đã cho thấy có sự tương ứng giữa 2 phương pháp này trong việc đánh giá tình trạng thương tổn sụn. Tuy nhiên, nội soi khớp vẫn được lựa chọn là tiêu chuẩn vàng để chẩn đoán thoái hóa khớp.
3.2.3. Nội soi khớp (Athroscopy)
Nội soi khớp là một thủ thuật cho phép quan sát trực tiếp ổ khớp nhờ hệ thống thấu kính với nguồn ánh sáng lạnh qua một ống dẫn nhỏ, bằng cách quan sát trực tiếp bằng mắt trên màn hình vô tuyến màu, cho phép đánh giá rất chính xác về mức độ, tình trạng, phạm vi và định khu được các tổn thương không thể phát hiện được trên phim X-quang thông thường.
Nội soi còn cho biết mức độ calci hóa của sụn khớp, điều mà khó nhìn thấy khi chụp X-quang cũng như lấy bệnh phẩm xét nghiệm. Nội soi khớp còn cho phép phân tích tổng thể phần xương dưới sụn, nhất là khi tổn thương có chiều hướng bị loét. Đôi khi thương tổn này cứng như ngà voi mà ta có thể cảm nhận được thông qua que thăm dò hoặc nhìn thấy trực tiếp bằng mắt những mảnh sụn thoái hóa bong ra, trôi nổi trong dịch khớp.
Sinh thiết màng hoạt dịch kết hợp khi nội soi để làm các xét nghiệm tế bào, sinh hóa, miễn dịch, cho phép chuẩn đoạn chính xác hơn các tổn thương bệnh lý trong khớp.
3.2.4. Siêu âm khớp
Có thể phát hiện được:
– Hẹp khe khớp.
– Gai xương: hình tăng âm có bóng cản liên tục với vỏ xương ở ngoại vi của khớp.
– Tràn dịch khớp: thường thấy ở túi cùng trên trong, trên ngoài và túi cùng trên xương bánh chè.
– Mảnh xương sụn tự do trong ổ khớp: thường gặp ở túi cùng trên xương bánh chè, biểu hiện hình tăng âm kèm bóng cản, di động.
– Dày bao hoạt dịch.
3.2.5. Chụp cắt lớp vi tính (CT Scanner)
Phát hiện các tổn thương của sụn khớp, tuy nhiên không thấy rõ tổn thương của màng hoạt dịch.
3.2.6. Chụp xạ hình xương (Scintigraphie)
Hình ảnh tăng hấp thụ phóng xạ tại xương dưới sụn ở khớp bị thoái hóa.
3.2.7. Chụp bơm thuốc cản quang vào ổ khớp
Hiện ít được ứng dụng
3.3. Các xét nghiệm khác
+ Xét nghiệm máu và sinh hóa: tốc độ lắng máu bình thường, số lượng bạch cầu bình thương, CRP có thể tăng khi có viêm thứ phát màng hoạt dịch.
+ Dịch khớp: bình thường hoặc có tính chất viêm mức độ ít trong các đợt tiến triển. Dịch thường có màu vàng, độ nhớt bình thường hoặc giảm nhẹ, có <100 tế bào/mm
4. Chẩn đoán
4.1. Chẩn đoán xác định
4.1.1 Tiêu chuẩn chẩn đoán thoái hóa khớp theo Hội thấp khớp Mỹ
Bảng 1. Tiêu chuẩn chẩn đoán thoái hóa khớp theo Hội thấp khớp học Mỹ (American College of Rheumatology – ACR) 1991
| Thoái hóa khớp gối | Thoái hóa khớp háng | Thoái hóa khớp bàn ngón tay |
| 1. Mọc gai xương ở rìa khớp (X- quang)
2. Dịch khớp là dịch thoái hóa 3. Tuổi trên 38 4. Cứng khớp dưới 30 phút 5. Lạo xạo khớp khi cử động |
1. Đau khớp háng (hầu như cả ngày)
2. Tốc độ màu lắng <20mm ở giờ thứ nhất 3. X-quang chỏm xương đùi và/hoặc ổ cối có gai xương 4. Hẹp khe khớp háng |
1. Đau và/hoặc cứng bàn tay trong các tháng trước đó
2. Kết đặc xương tối thiểu 2 trong 10 khớp đã được lựa chọn 3. Sưng tối thiểu 2 khớp bàn ngón a – Kết đặc xương tối thiểu một khớp ngón xa hoặc |
| Chẩn đoán xác định khi có yếu tố 1,2,3,4 hoặc 1,2,5 hoặc 1,4,5 | Chẩn đoán xác định khi có yếu tố 1,2,3 hoặc 1,2,4 hoặc 1,3,4 | Chẩn đoán xác định khi có yếu tố 1,2,3a hoặc b |
4.1.2. Chẩn đoán thoái hóa khớp gối theo Liên đoàn chống Thấp khớp Châu Âu(EULAR – European League Against Rhumatism – 2009) dựa vào các triệu chứng sau:
– Ba triệu chứng cơ năng: đau, cứng khớp, hạn chế vận động chủ động.
– Ba triệu chứng thực thể: dấu lạo xạo (bào gỗ), hạn chế vận động thụ động, chồi xương .
Chẩn đoán khi có 3 triệu chứng cơ năng và 3 triệu chứng thực thể.
4.1.3. Chẩn đoán thoái hóa cột sống thắt lưng
Thoái hóa cột sống thắt lưng bao gồm cả thoái hóa đĩa đệm cột sống. Trường hợp nặng thường gây ra thoát vị đĩa đệm cột sống. Thoát vị đĩa đệm xảy ra khi vòng sợi bị rách, nhân nhầy vỡ thoát qua chỗ rách của vòng sợilồi vào trong ống sống, chèn ép lên rễ thần kinh sống hoặc tủy sống, gây đau thần kinh hông to một hoặc hai bên. Thường xảy ra ở những người trên 40 tuổi. Chẩn đoán chủ yếu dựa vào lâm sàng và hình ảnh X quang.
– Lâm sàng có thể gặp ba hội chứng:
+ Hội chứng cột sống thắt lưng
+ Hội chứng chèn ép rễ thần kinh thắt lưng.
+ Hội chứng đuôi ngựa (chỉ gặp trong những trường hợp thoát vị rất nặng).
– Dấu hiệu x quang:
+ X-quang qui ước: thường có dấu hiệu thoái hóa cột sống như hẹp khe gian đốt, gai xương, hẹp lỗ liên hợp.
+ MRI: thấy rõ được thoái hóa cột sống và thoát vị đĩa đệm, vị trí đĩa đệm chèn ép rễ thần kinh.
+ Chụp cắt lớp vi tính cũng có thể phát hiện được tổn thương.
2.2. Chẩn đoán thoái hóa cột sống cổ
Thoái hóa cột sống cổ có thể gặp ở mọi đốt sống, nhưng vị trí C5-C6 và C6-C7 thường gặp nhất. Chẩn đoán chủ yếu dựa vào lâm sàng và hình ảnh X quang.
– Lâm sàng có thể gặp năm hội chứng:
+ Hội chứng cột sống cổ cấp hoặc mạn tính
+ Hội chứng chèn ép rễ thần kinh cổ (hoặc hội chứng cổ gáy nếu chèn ép rễ C1-C3, hoặc hội chứng cổ vai cánh tay nếu chèn ép các rễ C4-C8).
+ Hội chứng chèn ép tủy cổ.
+ Hội chứng thiểu năng tuần hoàn não hệ động mạch đốt sống thân nền.
+ Hội chứng rối loạn thần kinh thực vật.
– Dấu hiệu x quang: tổn thương cột sống cổ tương tự như cột sống thắt lưng.
4.2. Chẩn đoán phân biệt
4.2.1. Viêm khớp dạng thấp
4.2.1.1. Viêm khớp dạng thấp thể một khớp
Khi viêm khớp dạng thấp chỉ ở 1 khớp lớn, chẩn đoán phân biệt với thoái hóa khớp đôi khi khó khăn, cần dựa vào các yếu tố sau:
– Dịch khớp: dịch chứa nhiều bạch cầu (>500/1mm3), tỷ lệ bạch cầu đa nhân trung tính cao, và độ nhớt giảm so với khớp thoái hóa, mucin test (+).
– Xét nghiệm máu: tốc độ máu lắng tăng, CRP tăng , yếu tố dạng thấp (RF) dương tính, anti CCP (+).
– X- quang có hiện tượng bào mòn và mất khoáng ở đầu xương thành dải, khe khớp hẹp nham nhở.
4.2.1.2. Viêm khớp dạng thấp thể nhiều khớp
Viêm khớp dạng thấp: hay gặp ở khớp ngón gần và khớp cổ tay.
Thoái hóa khớp: khớp ngón xa, khớp ngón 1 bàn tay
Những dấu hiệu lâm sàng của viêm khớp dạng thấp để chẩn đoàn phân biệt:
– Biểu hiện viêm khớp và giảm chức năng vận động nhiều.
– Nhiều khớp cùng bị tổn thương, thường ở khớp bàn tay, đối xứng.
– Tiến triển nhanh hơn.
– Dấu hiệu cứng khớp buổi sáng >1 giờ.
– Có biểu hiện toàn thân: sốt, thiếu máu do viêm.
4.2.2. Bệnh cột sống huyêt thanh âm tính
– Viêm khớp vảy nến: bệnh lý kết hợp thương tổn vảy nến ở da hoặc móng và tình trạng viêm khớp ở chỉ và /hoặc cột sống.
– Bệnh Reiter: biểu hiện một tam chứng gồm viêm khớp, viêm niệu đạo, viêm kết mạc mắt. Đôi khi kèm tổn thương ngoài da(ban đỏ dạng nốt).
– Viêm cột sống dính khớp: viêm khớp cùng chậu và cột sống, khớp háng, gối.
4.3. Bệnh khớp liên quan đến bệnh lý ruột
– Viêm loét đại tràng, viêm khớp hay gặp ở khớp gối, khớp cổ chân, đặc điểm viêm khớp không bào mòn kết hợp viêm đại tràng.
– Bệnh Crohn: viêm khớp cùng chậu, viêm cột sống hoặc các khớp chi dưới phối hợp với viêm loét đại tràng.
4.4. Viêm khớp vi tinh thể
– Bệnh gút (Gout): thường biểu hiện viêm khớp cấp tính ở khớp chi dưới (khớp ngón cái, cổ chân, khớp gối). Xét nghiệm tăng acid uric máu, có tinh thể hình kim trong dịch khớp.
– Bệnh giả gút (Pseudogout): có thể cùng tồn tại với thoái hóa khớp. Nguyên nhân do sự lắng đọng các tinh thể Calciumpyrophoshate dihydrat ở khớp. X- quang có những vết vôi hóa ở sụn khớp. Dịch khớp có các tinh thể hình thoi.
5. Điều trị
5.1. Nguyên tắc chung
– Làm giảm triệu chứng đau.
– Duy trì, hoặc điều trị phục hồi chức năng của các khớp.
– Hạn chế tàn phế.
– Tránh các tác dụng độc do dùng thuốc.
5.2. Điều trị nội khoa
5.2.1. Các biện pháp điều trị chung
– Giáo dục bệnh nhân: về nguyên nhân, điều trị, kiểm soát cân nặng, tránh cho khớp bị quá tải bởi vận động và cân nặng, tập thể dục phù hợp.
– Các biện pháp không dùng thuốc:
+ Vật lý trị liệu: tập thể dục, kích thích điện, siêu âm, Điện từ trường cao tần, liệu pháp nhiệt, xoa bóp, Thủy trị liệu, bùn khoáng, nước suối khoáng, nẹp, dụng cụ chỉnh hình, dụng cụ hỗ trợ.
+ Các biện pháp y học cổ truyền: châm, cứu…
– Điều trị bằng thuốc:
+ Thuốc tác dụng tại chỗ
+ Thuốc giảm đau đơn thuần; thuốc giảm đau thuộc nhóm gây nghiện
+ Thuốc kháng viêm không steroid
+ Thuốc tiêm corticoid vào khớp; tiêm acid Hyaluronic vào khớp
+ Thuốc làm thay đổi cấu trúc sụn khớp
– Phẫu thuật: Nội soi rửa ổ khớp, cắt xương – chỉnh trục khớp, phẫu thuật thay
khớp
5.2.2. Điều trị bảo tồn
5.2.2.1. Điều trị triệu chứng
– Sử dụng các biện pháp không dùng thuốc.
– Sử dụng các thuốc chống viêm giảm đau:
+ Các thuốc giảm đau không steroid bôi tại chỗ.
+ Thuốc giảm đau thông thường: paracetamol, salicilat
+ Thuốc kháng viêm giảm đau không steroid (NSAID) khi các thuốc giảm đau thông thường không hiệu quả. Tùy theo cơ địa bệnh nhân mà lựa chọn các nhóm NSAID sao cho phù hợp nhằm đạt được sự an toàn và hiệu quả cho bệnh nhân.
+ Tiêm corticoid vào khớp: dùng cho các trường hợp thoái hóa khớp kèm theo phản ứng viêm nhất là khi có tràn dịch khớp. Sau khi hút dịch khớp có thể tiêm corticoid vào ổ khớp.
– Thuốc dãn cơ: Đối với đau cột sống do thoái hóa có kèm theo co cứng cơ có thể cho thêm nhóm dãn cơ (Mydocalm, Myonal,…).
-Điều trị rễ thần kinh:Trong trường hợp bệnh nhân có hội chứng rễ thần kinh do thoái hóa cột sống chèn ép thì sử dụng:
+ Nhóm giảm đau thần kinh như: Gabapentin, Pregabalin.
+ Các thuốc phục hồi thần kinh ngoại vi như: vitamin nhóm B liều cao (nerobion, H5000).
+ Thuốc tăng dẫn truyền thần kinh: nivalin, paralyse.
+ Thuốc bảo vệ bao myelin: nucleo CMP, alton CMP.
5.2.2.2. Điều trị lâu dài
– Thuốc làm giảm quá trình thoái hóa và bồi dưỡng sụn khớp: Glucosamine sulphate 1500mg/ngày, Diacerin 50mg x 2viên/ ngày.
– Tiêm Hyaluronic acid (HA) vào ổ khớp: tác dụng thay thế dịch khớp, bảo vệ các tổ chức của khớp, cải thiện cấu trúc của sụn khớp. Chỉ định điều trị thoái hóa khớp gối ở các giai đoạn (trừ khi có chỉ định thay khớp)
Liều dùng: tùy theo trọng lượng của phân tử HA có thể tiêm 3 đến 5 lần cách nhau mỗi tuần (hiện nước ta chưa có loại tiêm 1 lần), có thể nhắc lại mỗi 6 tháng – 12 tháng.
– Cung cấp các sản phẩm có peptan: (như jex max) để phục hồi xương dưới sụn. Peptan là một peptid cung cấp nhiều loại acid amin quý với độ tinh chiết rất cao mà không được tìm thấy trong các loại protein khác. Các nghiên cứu cho thấy hơn 90% thành phần của peptan được tiêu hóa và hấp thụ trong vòng 12 giờ sau khi uống, nhanh chóng có mặt trong mô liên kết tại sụn và xương dưới sụn để kích thích các tế bào sụn và tạo cốt bào tổng hợp nhiều hơn các thành phần chất nền cho xương khớp là Collagen và Aggrecan.
+ Peptan tác dụng đặc biệt trên sụn khớp, kích thích tế bào sụn sản xuất các chất căn bản:
Collagen nội sinh có công dụng làm tăng cường các kết cấu của sụn khớp – khớp.
Aggrecan – thành phần tham gia cấu tạo và dịch khớp.
Kết quả nghiên cứu sau 8 ngày sử dụng Peptan đã làm tăng gấp 3,2 lần lượng Collagen tuýp II và 3,6 lần lượng Aggrecan.
+ Peptan giúp tăng mật độ khoáng của xương, bảo vệ và phục hồi xương dưới sụn. Peptan kích thích các tạo cốt bào làm tăng tân tạo xương, cạnh tranh với các hủy cốt bào là các tế bào hủy xương, làm gia tăng hình thành xương. Từ đó, phục hồi mật độ khoáng chất của xương (giảm loãng xương), tăng sức bền của xương, phục hồi lại cấu trúc xương dới sụn.
5.2.3. Điều trị phẫu thuật
Tùy vào mức độ nặng nhẹ của bệnh thoái hóa khớp mà có phương pháp điều trị phù hợp. Tuy nhiên khi khớp đã bị hư tổn trầm trọng, các biện pháp dùng thuốc và phục hồi chức năng không đạt kết quả thì lúc này nên dùng phương pháp phẩu thuật khớp. Đây là một phương pháp rất hiệu quả cho những người mắc bệnh thoái hóa khớp mức độ nặng.
5.2.3.1. Phương pháp mổ nội soi
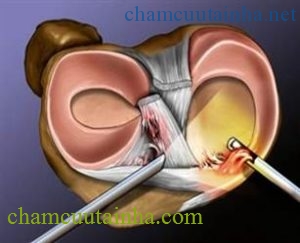
Hình 2. Nội soi khớp gối
Tùy theo mức độ tổn thương mà người ta có thể phẫu thuật mổ nội soi sửa chữa tổn thương do thoái hóa. Đối với tổn thương mất sụn có thể tiến hành can thiệp ghép sụn, nếu không ghép được thì làm sạch nơi tổn thương và kích thích các mô ở khớp phát triển làm đầy phần sụn đã mất.
Sau khi vô cảm, bằng vài đường rạch da nhỏ, dụng cụ nội soi được đưa vào trong khớp để kiểm tra và làm sạch khớp. Cắt màng hoạt dịch đang bị viêm bằng dao đốt điện, lấy bỏ những mạnh sụn bị bong ra có thể gây kẹt khớp, làm sạch những chổ rách của sụn chêm… Phẫu thuật nội soi có thể giúp giảm đau một thời gian, tuy nhiên nó không thể áp dụng cho tất cả mọi trường hợp.
5.2.3.2. Phương pháp đục xương chỉnh trục
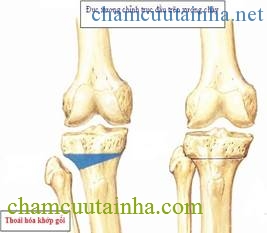
Hình 3. Đục xương chỉnh trục khớp gối
Nếu quá trình thoái hoá làm bào mòn lớp sụn được khu trú trong một ngăn của khớp gối (có thể là ngăn trong hoặc ngăn ngoài) đồng thời gây biến dạng vẹo trong hoặc vẹo ra ngoài thì bác sĩ sẽ áp dụng phương pháp đục xương chỉnh trục.
Thay đổi trục cơ học của khớp gối, làm cho khớp gối chịu lực lên ngăn còn lại không bị mòn lớp sụn. Phẫu thuật này thường áp dụng cho những người còn trẻ tuổi, nó giúp giảm đau kéo dài một thời gian khá lâu.
5.2.3.3. Phương pháp hay khớp nhân tạo
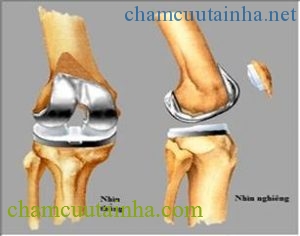
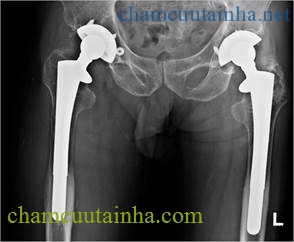
Hình 4. Thay khớp gối (hình trái), thay khớp háng hai bên (hình phải)
Nếu khớp đã bị hư trầm trọng, lớp sụn đã bị bào nhiều thì áp dụng phương pháp thay khớp nhân tạo. Sau khi cắt bỏ phần sụn bị bào mòn, một khớp nhân tạo mới được đặt vào trong khớp. Thay khớp thực sự là thay bề mặt sụn khớp đã bị bào mòn bằng một lớp nhựa cao phân tử nhân tạo. Cho nên mọi vận động và chịu lực của khớp gối bây giờ sẽ do lớp nhựa nhân tạo này đảm trách. Chính vì vậy người bệnh đi đứng chịu lực không đau, vận động khớp gối được cải thiện rõ rệt.
Phẫu thuật thay khớp được tiến hành khi các biện pháp điều trị nói trên không còn giá trị và tổn thương khớp quá nặng. Thay khớp phải cân nhắc tuổi của bệnh nhân vì tuổi của khớp nhân tạo chỉ khoảng 15 năm, nên chỉ định cho những trường hợp trên 60 tuổi.
Mỗi phương pháp phẩu thuật đều có ưu điểm và nhược điểm riêng của nó. Không có phương nào là tốt hơn phương pháp nào. Nhưng đối với một người bệnh cụ thể thì chỉ có một phương pháp tốt nhất. Chính vì vậy nếu khám xét cẩn thận, đánh giá chính xác và chú ý đến nhiều yếu tố liên quan khác thì người bệnh sẽ nhận được phương pháp hiệu quả nhất



